
Exámenes diagnósticos del ojo seco
El ojo seco o Queratoconjuntivitis sicca (QCS) es la denominación que describe varias enfermedades clínicas de la Oftalmología; todas ellas que alteran la película lagrimal preocular, la cual causa una enfermedad de la superficie ocular mediante la cual quedan alterados el volumen de lágrimas, la composición de las mismas y otros factores hidrodinámicos.
Síntomas del ojo seco
El ojo seco es una enfermedad que no pasa desapercibida al paciente. Los síntomas suelen ser claros y desagradablemente frecuentes:
- Sensación de “arenilla en los ojos”
- Sequedad ocular
- Intolerancia a las lentes de contacto por esa misma sequedad
- Fluctuaciones en la visión que dura hasta que con uno o más parpadeos recuperan una película lagrimal óptimamente idónea para la visión
- Epifora, es decir, lagrimeo abundante y constante
- Ardor en los ojos
- Picor, hormigueo o irritación en la piel de los ojos
- Fotofobia
La presentación de estos síntomas es muy variable. Precisamente una de las características del ojo seco es la de las diferencias diurnas y nocturnas en cuanto a la incidencia de sus síntomas. Por ejemplo, la secreción acuosa disminuye mucho al anochecer y se minimiza durante el sueño nocturno, lo cual, acompañado de la hipoxia común en ese periodo con los ojos cerrados se acompaña de un significativo aumento de síntomas al despertar.
Diagnóstico del ojo seco
El correcto diagnóstico de la patología es lo que mejor nos puede conducir al tratamiento más adecuado. Existen varios métodos de estudio y tests diagnósticos objetivos que se utilizan clínicamente para medir la integridad y estabilidad de la película lagrimal preocular. Sin embargo, a día de hoy no existe ninguna prueba que por sí sola pueda diagnosticar todos los tipos de ojo seco. Lo que se necesita es tener un diagnóstico que aporte conocimiento del grado de gravedad, del subsistema afectado y del origen para así poder elaborar un tratamiento más concreto en consecuencia.
Las pruebas diagnósticas de oftalmología existentes actualmente son las siguientes:
Anamnesis
La anamnesis es una exploración verbal, en la que el oftalmólogo debe escuchar la descripción que el paciente hace de su enfermedad, y simultáneamente ayudarle a recordar las situaciones y síntomas que espontáneamente no cuenta, porque él no las relaciona con su enfermedad. Es necesario conocer los síntomas, cuándo empezaron, cómo evolucionaron, cómo se han tratado y en qué situaciones mejoran y empeoran.
Son también de gran interés los antecedentes familiares y sobretodo los personales, los hábitos y lugar de trabajo y vivienda del paciente, sin olvidar los tratamientos que toma por otros motivos ya que algunos o varios de ellos pueden ser causa de ojo seco o exacerbarlo.
Hallazgos exploratorios
Dentro de la semiología del ojo seco podemos distinguir entre los hallazgos biomicroscópicos o que se detectan con la lámpara de hendidura y los que se observan a simple vista como serían los siguientes:
- Falta de brillo en los ojos y mirada de aspecto triste.
- Restregamiento repetitivo de los ojos o necesidad de tocarlos con frecuencia.
- Aumento de la frecuencia de parpadeo y en algunos casos blefarospasmo.
- Congestión conjuntival querática y periquerática.
- Inflamación de los bordes palpebrales, sensación de exceso de lágrima en los mismos, etc.
Y, tras observar la superficie ocular y la piel que rodea los ojos, por último se deben observar también otros aspectos como son: la piel de la cara en busca de acné rosácea, dermatitis seborreica, etc.; palpar las glándulas parótidas, submaxilar y submandibular; examinar la boca por la cantidad de saliva; mirar las manos para buscar signos de inflamación articular; erupciones petequiales y eczemas, etc.
Pruebas para el analisis cuantitativo y cualitativo de la lágrima
Test de Schirmer: Esta prueba la ideó Schirmer en 1903 y consiste en colocar una tira de papel de filtro en la cuenca ocular. El paciente debe permanecer parpadeando normalmente durante 5 minutos, sentado en el gabinete de exploración, en el que no debe haber ni luces fuertes ni corrientes de aire. A los 5 minutos se retira la tira y se anotan los milímetros lineales humedecidos en la parte de tira no introducida detrás del párpado. Así, se considera normal un valor superior a 15 mm, así como un resultado inferior a 5,5 mm se considera diagnóstico de deficiencia lagrimal acuosa.
Prueba de la secreción basal de Jones: Más tarde, en 1966, Jones propuso hacer la prueba tras aplicar anestésico, con el fin de cuantificar la producción “basal” de lágrimas, en contraposición de la producción “refleja” que mediría la prueba de Schirmer I. En este caso se considera que una cifra inferior a 10 mm será patológica.
Prueba de aclaramiento lagrimal: A pesar de las limitaciones en su realización, cabe destacar que esta prueba tiene mayor correlación que la de Schirmer Con los síntomas de irritación ocular y es más frecuente con mayor edad, enfermedad meibomiana y disminución de la sensibilidad córneo-conjuntival.
Otras pruebas o de laboratorio: Hay pruebas que precisan de más sofisticación para su realización y que serian en este apartado:
- Estudio de la Osmolaridad
- Proteinograma (mediante electroforesis)
- Pruebas de cristalización de la capa acuosa de la película lagrimal
Análisis de la estabilidad de la película
Tiempo de ruptura lagrimal: Esta prueba se realiza mediante la aplicación de una gota de fluoresceína en el ojo, y cuantificando la aparición de una mancha negra tras el último parpadeo. A menudo se deberá repetir la prueba más de una vez, para evitar factores ambientales como el calor o corrientes de aire. Se considera normal que la tinta se mantenga en el ojo entre 10 y 15 segundos, y si da un valor más bajo, será indicativo de mala calidad lagrimal, pero no diferencia el tipo clínico de ojo seco.

Fluoresceína en un ojo durante el análisis de ruptura lagrimal
Análisis de la superficie ocular
Tinción con fluoresceína: la instilación de fluoresceína al 1-2% o por medio de tiras de papel, permite al especialista oftalmólogo observar en pocos segundos las zonas corneales donde hay ausencia de epitelio. Asimismo, la fluoresceína permite una mejor visualización del tamaño del menisco lagrimal y de los filamentos mucosos. Para su visualización se precisa de la luz azul cobalto.
Rosa de bengala: el rosa de bengala tiene capacidad para teñir las células desvitalizadas y en fase de queratinización, y las que no están cubiertas por mucina. La tinción se evalúa sin la luz azul, la secreción mucínica y los filamentos también quedan teñidos por el rosa de bengala. Por lo tanto el uso de la fluoresceína y el rosa permite objetivar el daño epitelial y el estado de la capa de mucina. Este colorante provoca un intenso escozor, más marcado aún en ojos secos.
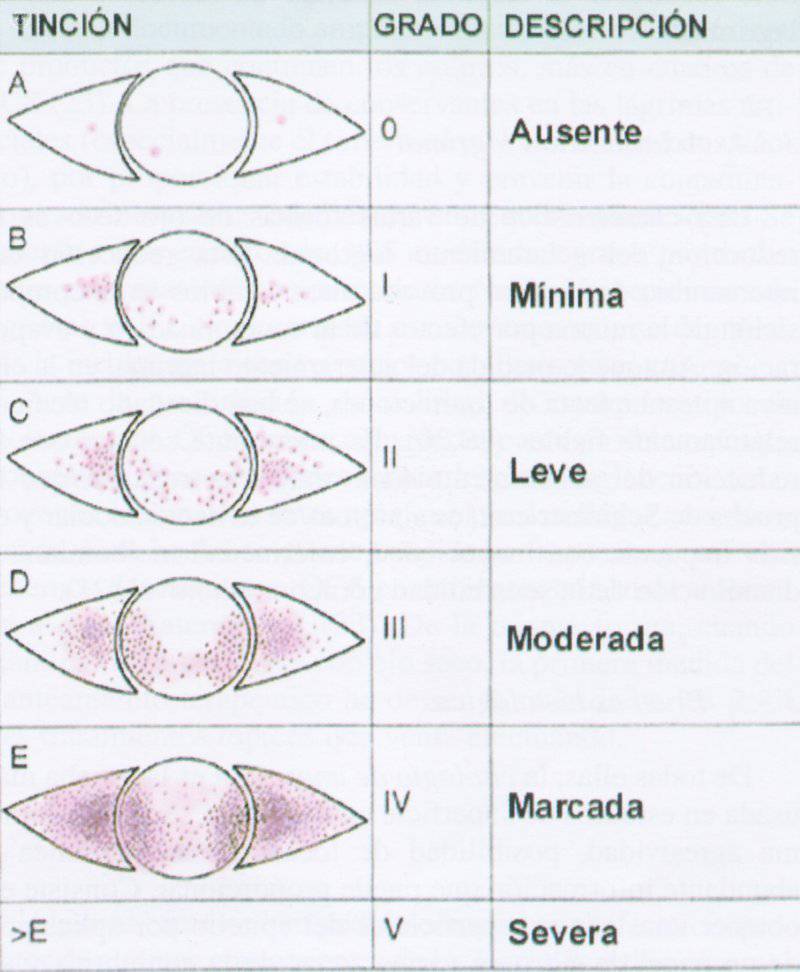
Clasificación según grado de lesión o tinción con rosa de bengala
Verde de lisamina: para reducir el escozor intenso que provoca el rosa de bengala, se ha propuesto el verde de lisamina al 1%, con propiedades parecidas pero con mejor tolerancia y menor toxicidad.
Pruebas histológicas
Citología de impresión: de todas las pruebas histológicas la citología de impresión es la más usada por la sencillez, mínima agresividad, posibilidad de localización anatómica y abundante información que puede proporcionar. Consiste en obtener unas capas superficiales del epitelio mediante la aplicación de un papel de filtro en varias zonas del ojo y su estudio.
Otras pruebas menos utilizadas serían la biopsia conjuntival que proporciona buena información de la enfermedad a nivel celular. Y la biopsia labial y de las glándulas salivares que pueden ser necesarias para confirmar el diagnóstico de síndrome de Sjögren, aunque ésta no está indicada de manera rutinaria.
Análisis hematológicos del ojo seco
Su principal interés es en pacientes con síndrome de Sjögren, que es una enfermedad autoinmune que afecta a las glándulas exocrinas y les conduce a la sequedad. Mediante estos análisis se puede encontrar anemia, leucopenia, linfocitosis relativa, eosinofilia, trombocitosis, trombocitopenia, aumento de la velocidad de sedimentación globular o hipercreatininemia entre otras muchas patologías relacionadas.
Criterios diagnósticos en el ojo seco
A pesar de todas las pruebas de diagnóstico existentes, ya descritas, otros estudios alegan que un análisis de los síntomas sin más no es suficiente para un diagnóstico diferencial, ya que los mismos síntomas se presentan a menudo en pacientes con distintos tipos de ojo seco.
En definitiva y a modo de conclusión final, a pesar de la existencia de múltiples pruebas y tests (que por eso hay tantos y tan diversos), para el diagnóstico de ojo seco, lo más eficaz, importante y realmente efectivo es la realización de una buena anamnesis y la exploración por un oftalmólogo con experiencia, en la consulta o el despacho médico.

